Autor: prof. dr hab. n. med. Przemysław Mitkowski
I Klinika Kardiologii, Uniwersytet Medyczny, Poznań
Przedmiotem niniejszych rozważań nie jest ani stymulacja resynchronizująca, ani stymulacja pęczka Hisa w zakresie, w którym dotyczy ona odsetka stymulacji komór. Poniżej przytoczone zasady mogą służyć odpowiedniemu zaprogramowaniu maksymalnej częstotliwości stymulacji, zwłaszcza u chorych z zachowanym rytmem zatokowym. Ostat-nie zalecenia z 2013 r. dotyczące wskazań do stymulacji serca usunęły niewydolność chronotropową jako wskazanie do implantacji układu stymulującego[1]. Po części fakt ten można wytłumaczyć brakiem ?standar-dów dotyczących rozpoznawania niewydolności chronotropowej serca, gdyż zakres częstotliwości akcji serca u pacjentów w od-powiedzi na wysiłek fizyczny jest szeroki?. W zaleceniach można jednak znaleźć reko-mendację uruchomienia funkcji modulacji częstotliwości stymulacji w trakcie wysiłku (ang. rate responsive), bez jej definiowania, w klasie IIa wskazań. Ponadto niewydolność chronotropowa w cytowanym doku-mencie jest wskazaniem do implantacji stymulatora serca po przeszczepie serca oraz u dzieci.
Problemy związane z programowaniem częstotliwości stymulacji są tym większe, że różni producenci przyjęli różne wartości fabryczne (od 50-60/min, a w ukła-dach jednojamowego kardiowertera defibrylatora nawet 40/min). Fizjologicznymi czynnikami powodującymi wzrost częstotliwości rytmu serca u zdrowych osób są: wysiłek fizyczny, zmiana pozycji ciała, lęk i stres, posiłek, odruchy z nerwu błędnego, zmiany związane z rytmem dobowym i gorączka (ta ostatnia to objaw patologiczny, ale przyrost częstotliwości rytmu to fizjologia).
W zależności od typu reakcji chronotropowej na wysiłek można wyróżnić pięć typów odpowiedzi: prawidłowy, submaksymalny (nie daje się osiągnąć wartości częstotliwości rytmu typowej dla wieku), opóźniony (wartość maksymalna częstotliwości rytmu pojawia się z opóźnieniem w porównaniu z grupą kontrolną), niestabilny (w trakcie wysiłku częstotliwość rytmu wzrasta, potem niespodziewanie się nieco obniża i znowu wzrasta), nieadekwatny (częstotliwość wzrasta w trakcie wysiłku, a po jego zaprzestaniu dłużej utrzymuje się na podwyższonym poziomie)[2].
Definicje
Dla wyliczenia maksymalnej dla wieku częstotliwości rytmu serca najczęściej stosuje się pochodzący jeszcze z lat 60. ubiegłego wieku wzór Astranda[3]:
APMHR = 220?WIEK
gdzie: APMHR ? ang. age predicted maximal heart rate (maksymalna prze-widywalna częstotliwość rytmu serca dla wieku) w 1/min, WIEK ? wiek pacjenta w latach.
Dla pacjentów z niewydolnością serca zaproponowano niedawno inny wzór[4]:
APMHR HF = 119+0,5 x(REST HR)?0,5x(WIEK)
gdzie: APMHR HF ? ang. age predicted maximal heart rate ? heart failure (maksymalna przewidywalna częstotliwość rytmu serca dla wieku w niewydolności serca) w 1/min, REST HR ? częstotliwość rytmu serca w spoczynku, WIEK ? wiek pacjenta w latach.
Ten ostatni wzór powinniśmy stosować u większości z naszych pacjentów, choćby w planowaniu wysiłku czy rehabilitacji.
Pamiętać jednak należy, że niewydolność chronotropowa a maksymalna przewidywana częstotliwość rytmu serca to dwa zupełnie inne pojęcia. Niewydolność chronotropową rozpoznajemy wtedy, gdy pacjent nie może osiągnąć w trakcie wysiłku wartości częstotliwości rytmu serca uznanej za progową. Ta zawiła definicja wynika z faktu, że różni autorzy przyjmują inne wzory dla obliczenia wartości progowej. Poniżej kilka z nich:
? < 75% (220?WIEK), ? < 80% (220?WIEK), ? < 110/min,
? < 120/min.
W zależności od przyjętego wskaźnika (wyrażonego w procentach) maksymalnej częstotliwości rytmu serca wyliczonej ze wzoru Astranda można się spodziewać różnych odsetek chorych z niewydolno-ścią chronotropową: dla 0,8 aż 64%, dla 0,6 tylko 8%.
Obserwacje kliniczne
Niemożność osiągnięcia 65% maksymalnej dla wieku przewidywalnej czę-stotliwości rytmu serca wiąże się z ponad dwukrotnie większym ryzykiem zgonu w obserwacji odległej[5].
Już obserwacje z końca lat 80. wskazywały, że przy wartości 125/min parametru maksymalnej częstotliwości rytmu serca pacjenci przechodzą maksymalny dystans w 12-minutowym teście marszu.
Bardzo ciekawy parametr (ang. Heart Rate Score ? stosunek liczby najczęściej występujących zliczeń w kanale przedsionkowym w przedziale 10 uderzeń/min do liczby wszystkich zliczeń w kanale przed-sionkowym), łatwy do wyliczenia z histogramów pamięci urządzeń, jest wyznacznikiem złego rokowania, jeżeli jego wartość przekracza 70%[6]. Dotyczy to także chorych ze wszczepionym układem do stymulacji resynchronizującej.
Zaprogramowanie funkcji rate responsive u pacjentów, którzy nie są w stanie osiągnąć 70% częstotliwości rytmu przewidywanej dla wieku, nie tylko powoduje wzrost maksymalnej częstotliwości rytmu (co zrozumiałe), ale także wiąże się ze wzrostem maksymalnego pochłaniania tlenu w badaniu spiroergometrycznym.
U pacjentów osiągających 70-85% przewidywalnej częstotliwości rytmu serca włączenie funkcji zwiększania częstotliwości stymulacji w trakcie wysiłku nie przynosi dalszych korzyści polegających na zwiększeniu pochłaniania tlenu[7].
U pacjentów bezobjawowych narzucanie minimalnej częstotliwości stymulacji w czasie spoczynku nie jest już tak jednoznacznie korzystne. W badaniu DAVID II 600 chorych randomizowano do grupy z minimalną częstotliwością rytmu w try-bie AAI ? 70/min lub do grupy ze stymulacją w trybie VVI ? 40/min[8]. Pacjentów obserwowano średnio przez okres 2,7 lat. Po 3 miesiącach od randomizacji > 40% stymulacji AAI obserwowano u 52% chorych randomizowanych do tego trybu stymulacji, u 22% odsetek stymulacji wynosił od 1-20%, a u 18% od 21-40%, u 8% nie stwierdzono stymulacji przedsionkowej. W gru-pie VVI-40 u 13% nie stwierdzano stymu-lacji komorowej, a u pozostałych odsetek stymulacji nie przekraczał 2%. Pomiędzy grupami nie stwierdzono różnic w ryzyku wystąpienia złożonego punktu końcowego ? zgonu oraz hospitalizacji ? z powodu zaostrzenia lub pojawienia się de novo niewydolności serca. Różnic nie stwierdzono także w żadnym ze składników złożonego punktu końcowego analizowanego osobno. Analizując rokowanie w prespecyfikowanych podgrupach w zależności od wskazań do implantacji ICD (pierwotna vs. wtórna), wieku, płci, spoczynkowej częstotliwości rytmu serca, frakcji wyrzutowej lewej ko-mory i objawów niewydolności serca, nie stwierdzono różnic pomiędzy grupami.
Podsumowując, za autorami zaleceń z 2013 r.: w świetle obecnej wiedzy stymulacja serca nie wydłuża przeżycia u pacjentów z dysfunkcją węzła zatokowego. Dlatego też obecnie stosuje się stałą stymulację serca w celu złagodzenia objawów wynikających z bradykardii u pacjentów z chorobą węzła zatokowego. Można zatem przyjąć, że zarówno programując podstawową częstotliwość stymulacji, jak i funkcje rate responsive, należy kierować się przede wszystkim objawami klinicznymi ? nie tylko związanymi z małym rzutem, ale także z niewydolnością serca albo małą tolerancją wysiłku. Takie podejście można także zaobserwować w tabeli dotyczącej wyboru optymalnego trybu stymulacji w zależności od wskazań i towarzyszących stanów klinicznych cytowanych zaleceń.
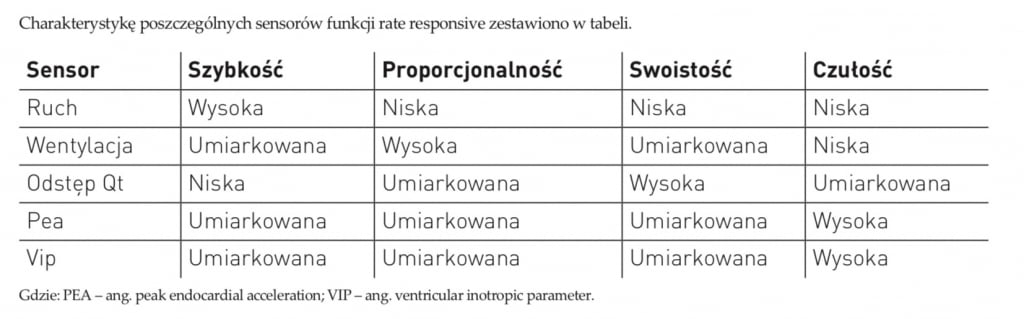
Sensory funkcji rate responsive
Z punktu widzenia zasady działania sensorów funkcji rate responsive można wyróżnić ich dwa typy: otwartej i zamkniętej pętli. W pierwszych zmiana warunków (np. wysiłek fizyczny) prowadzi do aktywacji sensora, którego sygnał poprzez specjalny algorytm jest zamieniany na przyrost częstotliwości stymulacji. W tych drugich początek algorytmu jest identycz-ny, jednak zmiana częstotliwości rytmu wpływa na odpowiedź hemodynamiczną, co powoduje zmianę stanu parametru wpływającego bezpośrednio na modulacje odpowiedzi sensora. Niekiedy dla uzyskania zadowalającej odpowiedzi konieczne jest stosowanie kilku sensorów o różnej charakterystyce ? wpływ wysiłku, stresu niezwiązanego z wysiłkiem i eliminacja bodźców zakłócających. Integracja sensorów jest trudnym zadaniem. Ich efekt może być sumacyjny, uśredniony lub eliminujący (brak stymulacji jednego z sensorów powoduje, że stymulacja drugiego jest ignorowana). Poznanie specyfiki działania funkcji rate responsive jest niezbędne dla jej prawidłowego dostosowania do indywidualnych potrzeb chorego.
Take a home message
1. Częstotliwość stymulacji należy dobierać do potrzeb chorego, kierując się objawami klinicznymi.
2. U chorych z niewydolnością serca przyrost częstotliwości stymulacji powinien być łagodny, a optymalne wartości osiągane po pewnym czasie.
Piśmiennictwo
1. BrignoleM.,AuricchioA.,Baron-EsquiviasG. i wsp.: Wytyczne ESC dotyczące stymulacji serca i terapii resynchronizującej w 2013 roku. Kard Pol 2013;71(suppl. V):133-92.
2. Camm A.J., Fei L.: Chronotropic Incompetence ? Part I: Normal Regulation of the Heart Rate. Clin Cardiol 1996;19:424-8.
3. AstrandP.O.:Physicalperformanceasafunctionofage.JAMA 1968;205:729-33.
4. ZweerinkA.,vanderLingrenA.C.J.,HandokoM.L. i wsp.: Chronotropic Incompetence in Chronic Heart Failure. Circ Heart Fail 2018;11:e004969.
5. MagriD.,CorraU.,DiLenardaA.iwsp.:Cardiovas–cular mortality and chrontropic incompetence in systolic heart failure: the importance of a reappraisal of current cut-off criteria. Eur J Heart Fail 2014;16:201-9.
6. Wilkoff B.L., Richards M., Sharma A. i wsp.:
A Device Histogram-Based Simple Predictor of Mortality Risk in ICD and CRT-D Patients: The Heart Rate Score.PACE 2017;40:33-43.
7. TseH.-F.,SiuCh.-W.,LeeF.iwsp.:TheIncremental Benefit of Rate-Adaptive Pacing on Exercise Performance During Cardiac Resynchronization Therapy. JACC 2005;46:2292-7.
8. WilkoffB.L.,KudenchukP.J.,BuxtonA.E.iwsp.: The DAVID (Dual Chamber and VVI Implantable Defibrillator) II Trial. JACC 2009;53:872-80.